Tuberkulosis – Pengertian TB Paru, Penjelasan, Definisi, Penyebab, Penyakit, Diagnosa, Pencegahan, Penularan dan Pengobatan. Tuberkulosis bertanggung jawab atas beberapa juta kematian per tahun, dan terus meningkat; kemunculan kembali TB di Amerika Serikat berasosiasi dengan
- Perubahan struktur sosial
- Penyebaran AIDS (membuat banyak orang menjadi rentan dan kompromi terhadap kekebalan), dan
- Kegagalan program kesehatan umum
Masalah TB telah dimunculkan kembali oleh evolusi agen penyebab utama yang menghasilkan banyak varian tahan obat; sebagai contoh, satu varian M. bovis, sekarang tahan terhadap 11 jenis obat, dan menyebabkan tingginya tingkat kematian pasien HIV-positif.
Penjelasan Singkat Tuberculosis
Sumber : health.nsw.gov.au NSW Ministry of Health
APA ITU TUBERCULOSIS ?
- TBC – singkatan Tuberculosis, adalah penyakit yang disebabkan infeksi kuman Mycobacterium tuberculosis.
- TBC dapat merusak paru-paru manusia atau bagian tubuh lain dan mengakibatkan sakit parah.
FAKTOR PENYEBAB DAN PENULARAN PENYAKIT TBC ?
- TBC tersebar lewat udara bila orang yang mengidap TBC di paru-paru atau tenggorokan batuk, bersin atau berbicara dan udara ‘mengirimnya’ .
- Kalau kuman ini terhirup orang lain, dia bisa terkena infeksi.
- Mendapatnya kebanyakan dari pergaulan yang sering dan lama, seperti dengan anggota keluarga atau teman.
- TBC tidak tersebar dari alat rumah tangga, misalnya sendok garpu, piring mangkuk, gelas, seprai, pakaian atau telepon – jadi tidak perlu memakai alat rumah tangga masing-masing.
APA PERBEDAAN DI ANTARA INFEKSI TBC DAN PENYAKIT TBC ?
Infeksi TBC : Kuman TBC berada di dalam tubuh tapi ‘tidak aktif’ yang pada umumnya bisa dikendalikan ketahanan tubuh, namun kumannya dapat tetap hidup dalam keadaan tidak aktip ini.
- Selama kumannya tidak aktif, tidak dapat terjadi kerusakan atau penyebaran kepada orang lain. Orangnya ‘terkena infeksi’ tapi tidak sakit. Pada 90% dari orang yang terkena, kuman ini akan tetap tidak aktif. Infeksinya dapat diketahui dari hasil positip Ujicoba Kulit Tuberculin.
Penyakit TBC : Walaupun sudah bertahun-tahun, kuman TBC tidak aktip dapat menjadi aktif jika ketahanan tubuh melemah misalnya karena tua, sakit parah, kejadian menekan, penyalahgunaan obat bius atau minuman keras, infeksi HIV (virus penyebab AIDS) dan lain-lain.
- Kalau kuman TBC tidak aktif menjadi aktif, penyakit TBC bisa terjadi.
- Hanya sekitar 10% dari orang yang terkena kumannya akan mendapat penyakit TBC.
- Yang paru-paru atau tenggorokannya terkena TBC dapat menulari orang lain.
- Sesudah 2 minggu minum obat, pada umumnya pengidap penyakit TBC tidak dapat menyebarkan kumannya lagi.
- Pengidap TBC di bagian lain tubuh tidak menulari.
APA SAJA GEJALA TBC ?
TBC bisa menyerang bagian tubuh yang mana pun, tapi paru-paru yang paling sering. Pengidapnya mungkin mendapat aneka gejala sebagai berikut:
- Batuk yang berlangsung lebih dari 3 minggu,
- Demam,
- Berat badan turun tanpa sebab,
- Keringat malam,
- Senantiasa lelah,
- Nafsu makan berkurang,
- Dahak bebercak darah, atau
- Sakit dan bengkak di bagian yang terkena, bagi TBC yang di luar paru-paru.
Ada juga pengidap penyakit TBC aktip yang hanya bergejala ringan.
SIAPA SAJA YANG MENGHADAPI BAHAYA?
- Orang yang sering dan lama bergaul dengan seorang pengidap TBC di paru-paru atau saluran napas yang menular.
- Orang yang:
• Menderita kanker, termasuk Lymphoma atau penyakit Hodgkin,
• Memakai obat yang mempengaruhi sistem ketahanannya misalnya corticosteroids, cyclosporin atau obat kemoterapi,
• Mengidap HIV/AIDS, atau
• Berpenyakit menahun yang mempengaruhi sistem ketahanannya.
BAGAIMANA PENCEGAHAN TBC ?
- Pengidap TBC di paru-paru diminta menutupi hidung dan mulutnya apabila mereka batuk atau bersin.
- Pengidap TBC menular di paru-paru dipisahkan dari orang lain sampai tidak bisa menulari lagi.
- Beberapa orang yang diagnosanya Infeksi TBC ditawari sederet pengobatan pencegahan.
- Bagi jenis TBC yang menjadikan nyawa terancam, vaksin BCG dapat melindungi anak-anak yang bepergian ke negara yang biasa kejangkitan TBC. Pada umumnya BCG tidak disarankan di NSW.
CARA DIAGNOSA TBC ?
TBC Paru-paru :
- Potret sinar X dapat menunjukkan apakah penyakit TBC sudah mengenai paru-paru.
- Ujicoba dahak menunjukkan apakah ada kuman TBC pada dahak yang keluar.
- Jika orangnya tidak dapat mengeluarkan dahak, ujicoba lain mungkin diperlukan.
TBC di luar paru-paru (Bagian Tubuh Lain) :
Ujicoba seperti biopsi jarum halus, contoh dari luka, contoh dari pembedahan atau contoh air seni dini hari dapat membantu diagnosa TBC.
PENGOBATAN TBC ?
- Infeksi TBC : Dokter bisa menyarankan sederet tablet (tindakan pencegahan) atau secara berkala memantaunya dengan potret sinar X.
- Penyakit TBC : Diobati dengan gabungan antibiotika khusus setidaknya 6 bulan. Antibiotika TBC ini diminum di bawah pengawasan perawat klinik dada guna memperhatikan dampak sampingnya dan meyakinkan pengobatannya sudah selesai.
- Pengidap TBC dapat sembuh jika menyelesaikan pengobatannya.
- Selama diobati, pengidap TBC dapat kembali ke kegiatan seperti biasa jika sudah tidak menulari lagi.
- Jika tidak minum obat, pengidapnya bisa menjadi sakit parah, bahkan meninggal.
KETERANGAN LEBIH LANJUT TBC
- Hubungilah Puskesmas terdekat atau dokter kepercayaan Anda.
- Pemeriksaan dan pengobatan TBC di Puskesmas itu menjaga kerahasiaan tanpa pungutan biaya menggunakan BPJS Kesehatan.
- Untuk ke Puskesmas tidak diperlukan surat pengantar dokter.
Layanan Puskesmas ini termasuk pengobatan, merawat dan menangani pasien pengidap TBC serta melacak orang yang berhubungan dan pemeriksaannya yang diperlukan.
DOWNLOAD Makalah Tuberkulosis – TB PARU FROMAT PDF :
Download Makalah Tuberkulosis TB Paru Lengkap Terbaru.pdf
PENJELASAN ILMIAH TBC LENGKAP
Tuberkulosis Pada Populasi Manusia
Infeksi baru muncul terutama lewat penghirupan aerosol yang memuat sel patogen. Dalam sebagian besar orang yang kompeten kekebalan, patogen tersebut dapat terhirup namun dimusnahkan oleh sistem kekebalan tubuh; infeksi laten demikian membawa resiko seumur hidup penyakit aktif, resiko ini mengingkat oleh penggunaan obat penekan kekebalan atau oleh infeksi virus penurunan kekebalan manusia (HIV). Mekanisme latensi ini tidak diketahui. Tidak diketahui apakah patogen dapat bertahan hidup dalam bentuk cepat non asam atau dalam kondisi mirip spora; tampaknya, individu dengan infeksi laten pada umumnya tidak menyebarkan penyakit.
Penyelidikan epidemiologis (pelacakan jejak) dapat dilakukan menggunakan assay limfosit T (sel T) yang bereaksi dengan antigen terkait tuberkulosis ESAT-6.
Dalam proporsi kasus infeksi membawa pada penyakit aktif; hal ini mencerminkan kecenderungan berbasis genetik. Di dalam paru-paru, beberapa basil dapat diambil oleh fagositosis dan dibunuh oleh makrofag aktif. Namun, beberapa basil dapat menyerang makrofag dan bertahan hidup dalam fagosom. Dalam kasus demikian, fagosom gagal mengasamkan dan gagal pula menyatu dengan lisosom; lebih lanjut, selaput fagosomal tampaknya menjadi lebih dapat ditembus – memungkinkan patogen mengakses nutrisi sel inang dan berarti mengalami pertumbuhan dan reproduksi.
Kemampuan patogen menyerang – dan bertahan serta tumbuh di dalam – sebuah makrofag tergantung pada faktor
- Kimiawi permukaan sel dari strain patogen tertentu
- Lokasi infeksi (misalnya paru), dan
- Waktu kontak makrofag – patogen (pada awal infeksi, atau sesudahnya)
Opsonisasi patogen lewat sistem komplemen dapat melibatkan satu atau lebih jalur fiksasi. Namun, untuk infeksi awal jaringan paru ditunjukkan kalau ikatan non-opsonik patogen pada sebuah makrofag terjadi saat polisakarida tertentu di permukaan patogen berikatan dengan situs ikatan lektin reseptor makrofag CR3.
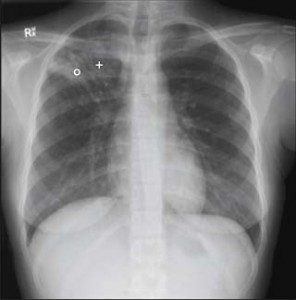 Rontgen dada menunjukkan tuberkulosis pulmoner
Rontgen dada menunjukkan tuberkulosis pulmoner
Pada tuberkulosis pulmoner, lesi berkembang di jaringan paru (walaupun basil tuberkel dapat dibuang, lewat limpa dan darah ke bagian lain tubuh). Di paru, tiap fokus infeksi berkembang membentuk lesi granulomatus yang disebut tuberkel. Perkembangan demikian mencerminkan aktivitas kekebalan tubuh termediasi sel; salah satu faktor penting proses ini adalah keterlibatan limfosit T spesifik antigen.
Tuberkel dewasa terdiri dari sebuah pusat nekrotik, dikelilingi oleh sebuah lapisan makrofag epiteloid dan selimut luar monosit/makrofag dan limfosit; sel raksasa umumnya hadir. Pusat nekrotik sebuah tuberkel dapat mengapur dan tetap disana walaupun masih dapat mengandung basili tuberkel.
Degenerasi nekrotik dalam tuberkel, terlihat pada jaringan paru manusia (dan guinea-pig), jarang ditemukan pada tikus. Pada tikus, lesinya dapat dimasuki rangsangan termediasi limfosit – yang kemudian meneruskan sitokin – oleh makrofag. Sebaliknya, pada lesi manusia dan guinea-pig, limfosit tetap tersebar secara periferal – sehingga makrofag di bagian tengah lesi dapat diam tanpa terangsang (dan lebih mungkin dibunuh oleh basili tuberkel internal); disarankan kalau aspek perkembangan ini bertanggung jawab atas daerah pusat besar nekrosis yang diamati pada tuberkel manusia dan guinea-pig.
Pada TB pulmoner (konsumsi) terdapat batuk persisten, pada awalnya tidak produktif namun kemudian menghasilkan dahak mukopurulen (mengandung basil tuberkel); dalam tahap lanjut terjadi dispnoea dan haemoptisis. Secara umum, gejala TB termasuk kelemahan, demam, berkeringat di waktu malam dan kehilangan berat badan. Saat infeksi menyebar melebihi paru, gejala penyakit tergantung pada jaringan mana yang dipengaruhi dan dapat memuat misalnya limfadenitis, pyuria/haematuria, meningitis, osteomyelitis, pericarditis, peritonitis, dll; pleura dan kulit adalah lokasi lain yang dapat terpengaruh. Dalam beberapa kasus, tuberkel dapat merobek pembuluh darah, membawa pada pembuangan basil masif dan banyak pembentukan tuberkel progresif selaras di lokasi di seluruh tubuh (tuberkulosis miliari).
Secara tradisional, tuberkulosis digolongkan kedalam penyakit primer (yang muncul setelah infeksi) dan penyakit pasca primer (yang bisa berbulan-bulan, bertahun bahkan berpuluh tahun setelah penyakit primer disembuhkan) – penyakit pasca primer muncul dari re-aktivasi patogen laten. Dua kategori penyakit ini kadang dapat dibedakan oleh ciri seperti tingkat keterlibatan limfatik, pembentukan rongga di jaringan paru, dan lokasi yang dipengaruhi (biasanya lobus atas pada penyakit pasca primer); namun, perbedaan antara penyakit primer dan pasca primer tidak selalu jelas.
Infeksi, re-infeksi dan re-aktivasi mulai dipelajari dengan alat molekuler yang memberi petunjuk pada beragam manifestasi tuberkulosis; studi-studi ini menunjukkan, misalnya, bahwa banyak kasus yang sebelumnya karena transmisi baru (bukannya re-aktivasi) dan re-infeksi (mengikuti penyakit aktif sebelumnya) bukanlah hal yang langka, khususnya pada individu HIV-positif.
Tuberkulosis pada orang dengan kekebalan tubuh rendah
Pada penderita AIDS, turunnya kekebalan tubuh (rendahnya efisiensi kekebalan termediasi sel) berasosiasi dengan kerentanan pada berbagai penyakit, salah satunya tuberkulosis; lebih lanjut, pada pasien AIDS (terutama dewasa), presentasi klinis tuberkulosis dapat bersifat atipikal dan memuat proporsi besar kasus penyakit luar atau ekstrapulmoner. Tampaknya infeksi M. tuberculosis dapat mengundang penyakit termediasi HIV, mungkin lewat perangsangan replikasi virus.
Untuk pasien AIDS dengan tes tuberkulin positif, obat Isoniazid mungkin berguna sebagai alat profilaktik melawan tuberkulosis.
Diagnosis tuberkulosis di lab
Diagnosis di lab dapat memuat identifikasi patogen dengan penandaan asam dan kultur dari dahak, CSF, endapan urin, spesimen biopsi dan lain-lain. Dahak dapat diperlakukan dengan agen mukolitik untuk pemeriksaan.
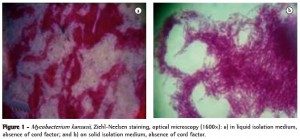 Infeksi Mycobacterium kansasii
Infeksi Mycobacterium kansasii
Metode diagnosis molekuler
Spesimen pernapasan noda positif dapat diperiksa – untuk konfirmasi diagnosis – dengan metode-metode yang terlibat dalam penguatan in vitro barisan target spesifik dalam asam nukleat patogen. Metode ini termasuklah sistem Amplikor berbasis PCR (Roche) yang memperkuat target DNA dalam gen rRNA 16S patogen, dan AMTDT (Gen-Probe) yang memperkuat target rRNA; kedua metode ini telah diakui oleh FDA untuk spesimen pernapasan noda positif. Metode baru berbasis reaksi berantai ligase (LCR) sedang diteliti.
Metode diagnosis molekuler berguna, walaupun beberapa masalah bisa muncul. Sebagai contoh, hasil salah-positif AMTDT diperoleh saat infeksi paru melibatkan M. avium dan/atau M. kansasii – yang menyarankan kebutuhan pengubahan penafsiran pembacaan luminometer dalam tes tersebut. Lebih lanjut, bentuk asli AMTDT memiliki sensitivitas rendah; masalah ini diatasi dengan meningkatkan volume sampel yang digunakan dalam uji.
AMTDT telah dievaluasi untuk deteksi langsung M. tuberculosis dalam spesimen non-pernapasan. Deteksi dan penentuan tipe serentak M. tuberculosis dalam spesimen klinis dapat dicapai dengan spoligotyping.
Uji resistensi antibiotika isolat
Dengan rendahnya tingkat pertumbuhan M. tuberculosis (dan ketidakmampuan tes rutin) beberapa metode khusus telah diajukan. Isolat dapat diuji dalam media cair menggunakan sistem Bactec. Alternatifnya, ada beberapa metode molekuler (genotipik); semuanya dipakai untuk mendeteksi mutasi spesifik yang resisten dengan penguatan awal barisan DNA genomik yang relevan dan kemudian menguji amplikon atas keberadaan/ketiadaan mutasi yang bersangkutan.
Resistansi pada isoniazid, atau streptomycin, dapat muncul lewat mutasi lebih dari satu gen. Namun, resistensi pada rifempicin (rifampin) umumnya karena satu atau lebih mutasi dalam satu gen, rpoB, yang menyandikan subunit beta dari polimerase RNA; secara teknik, karenanya, resistensi pada rifampicin lebih mudah di deteksi lewat metode molekuler, dan sebagian besar penelitian telah berkonsentrasi pada pendeteksian mutasi di rpoB. Di beberapa daerah, termasuk AS, resistensi pada rifampicin umumnya berkorelasi dengan resistensi pada setidaknya beberapa obat anti tuberkulosis lainnya, sehingga resistensi rifampicin dapat dipakai sebagai penanda resistensi multiobat.
Dalam metode dideoxy fingerprinting, amplikon barisan (rpoB) target diperiksa lewat proses mirip pembarisan dideoksi – mutasi pada barisan target dideteksi lewat variasi dalam sifat produk rantai ujung (bandingkan dengan produk dari amplikon tipe liar). Metode genotipe lainnya adalah line probe assay, dan metode analisa SSCP.
Kemoterapi
Kombinasi obat digunakan
- Untuk efek maksimal, dan
- Untuk menekan kemnculan strain tahan obat
Obat anti tuberkulosis utama adalah Ethambutol, Isoniazid, Pyrazinamide, Rifampicin dan Streptomycin. Dengan perawatan yang sesuai, seorang pasien yang penyakitnya tidak disebabkan oleh strain tahan obat memiliki kemungkinan besar untuk sembuh.
Di pertengahan 1990an Organisasi Kesehatan Dunia (WHO) memulai strategi anti tuberkulosis menyeluruh yang dikenal sebagai terapi pengamatan langsung jarak pendek (Directly Observed Therapy, Short-course – DOTS). Salah satu aspek DOTS melibatkan pengawasan langsung pasien saat mencerna obat – dengan demikian memastikan keluhan (sesuatu yang kurang dalam terapi yang gagal). DOTS juga memberikan pencarian aktif kasus baru dalam suspect dan memerlukan kemoterapi jangka pendek pada semua kasus TB pulmoner positif noda.
Pemberian obat anti tuberkulosis dua atau tiga kali seminggu dilaporkan sama efektifnya dengan perawatan harian; pendekatan ini, dikombinasikan dengan strategi DOTS, tampaknya merupakan pilihan terapi yang masuk akal dalam perawatan tuberkulosis.
Vaksin
Vaksin BCG telah digunakan bertahun-tahun, walaupun efektivitasnya melawan TB pulmoner pada orang dewasa beraneka ragam, dan gagal dalam mencegah TB primer pada sebagian anak.
Baru-baru ini, vaksin DNA telah digunakan secara profilaktik dan terapetik melawan tuberkulosis pada tikus, dan pendekatan ini, dikombinasikan dengan kemoterapi, dapat diterapkan pada tuberkulosis manusia.
Mikobakteria lain penyebab penyakit TB
Spesies demikian termasuklah anggota kompleks M. avium, M. kansasii dan M. malmoense (dua yang terakhir mampu menyebabkan penyakit pada paru yang rusak dan/atau pasien dengan kekebalan rendah). Ada juga sejumlah mikobakteria yang jarang namun memiliki potensi patogen yang belum jelas.
Tuberkulosis Pada Hewan
Banyak hewan berdarah hangat dan dingin rentan terhadap infeksi satu atau lebih spesies Mycobacterium. M. bovis adalah spesies paling penting pada hewan ternak, menyebabkan tuberkulosis pada sapi dan babi – jarang pada kambing, kuda, anjing, kucing dan lain-lain.
Hewan liar tertentu (misalnya badger, Meles meles, di Inggris dapat menjadi inang tuberkulosis bovine; walau begitu, peran badger dalam konteks ini masih kontroversial, dan penelitian sedang dilakukan pada populasinya. Pada bulan agustus 2001, pertanyaan ini belum terpecahkan, dan kemunculan penyakit kuku dan mulut adalah salah satu faktor yang mungkin memperluas waktu resolusi ini.
Bila tuberkulosis terdeteksi pada hewan ternak, kebijakan pembantaian total hewan yang terinfeksi telah berhasil mengurangi insiden penyakit ini di negara berkembang.